Vulnerabilidades sociodemográficas de las personas mayores frente al Covid-19
Área(s) de trabajo
Resumen
La evolución del COVID-19 ha mostrado que la pandemia no afecta a todas las personas por igual. Las personas mayores presentan vulnerabilidades específicas y, debido a las heterogeneidades que existen entre los países y en cada uno de ellos, es importante poner de relieve estos aspectos y trazar un breve panorama de la situación más reciente. Entre las vulnerabilidades sociodemográficas referentes a las personas mayores, que se abordan en esta publicación, se encuentran: el grado de evolución del envejecimiento poblacional, dado que la edad avanzada es un factor de riesgo; las condiciones de salud en términos de las enfermedades crónicas y los determinantes de la salud asociados a mayor riesgo; los arreglos domiciliarios y la corresidencia, dadas las recomendaciones de aislamiento social, y el acceso a sistemas adecuados de protección social, que, a su vez, influyen en los determinantes de la salud de la población.
La crisis sanitaria y económica ha exacerbado la vulnerabilidad de América Latina y el Caribe, una región que ya se caracterizaba por una profunda desigualdad, los altos niveles de pobreza y la debilidad de los sistemas de salud y protección social. Además, ha puesto aún más en evidencia las desigualdades socioeconómicas y de acceso a los servicios de salud y protección social, en particular entre las personas mayores.
En este contexto, diferentes instancias internacionales, así como organizaciones de la sociedad civil de la región, han realizado declaraciones y elaborado documentos referentes a las personas mayores y el COVID-19 que sostienen que los Estados deben proteger el derecho a la vida de estas personas, exigiendo su respeto, independientemente de la edad, así como su defensa y promoción (Cisternas Reyes y Kornfeld-Matte, 2020; Huenchuan, 2020a y 2020b).
En esta misma línea, en la medida prioritaria 22 del capítulo C del Consenso de Montevideo sobre Población y Desarrollo, “Envejecimiento, protección social y desafíos socioeconómicos”, se destaca la importancia de “erradicar las múltiples formas de discriminación que afectan a las personas mayores, incluyendo todas las formas de violencia contra mujeres y hombres mayores, teniendo en cuenta las obligaciones de los Estados con respecto a un envejecimiento con dignidad y derechos” (CEPAL, 2013, pág. 18). Asimismo, la medida prioritaria 24 llama a “otorgar la más alta prioridad a las personas mayores en los planes de prevención, mitigación y atención de desastres, incluidas la preparación para los desastres, la capacitación de trabajadores en la prevención y atención de situaciones de emergencia y la disponibilidad de bienes y servicios” (CEPAL, 2013, pág. 18). Esta medida prioritaria establecida en el Consenso cobra gran fuerza y validez durante la emergencia sanitaria en la región al reforzar lo que se indica en la Convención Interamericana sobre la Protección de los Derechos Humanos de las Personas Mayores (OEA, 2015). El Objetivo 3 de la Agenda 2030 para el Desarrollo Sostenible estipula que se debe “garantizar una vida sana y promover el bienestar de todos a todas las edades” (Naciones Unidas, 2015). La pandemia es un punto de inflexión que demanda a los Estado una preparación para las emergencias sanitarias, pero también los obliga a que destinen recursos para un buen manejo de la crisis, especialmente en lo que atañe a las personas mayores.
Envejecimiento poblacional y efectos diferenciales del COVID-19 por edad y sexo
América Latina y el Caribe tiene alrededor de 654 millones de habitantes, un poco más de la mitad de los cuales son mujeres. El 24% de esta población tiene menos de 15 años y las personas mayores (60 años y más) representan el 13%. Para 2050 se proyecta que las personas mayores representarán casi el 25% de la población, mientras que los menores de 15 años disminuirán al 17%. Se estima que el número de personas de 60 años y más superará por primera vez al de menores de 15 años alrededor de 2038 (Naciones Unidas, 2019a).
También se aprecia un envejecimiento entre las personas mayores, con un notable aumento entre las que alcanzan edades más avanzadas (véase el gráfico 1). El grupo de personas muy mayores (80 años y más), que actualmente representa el 1,9% del total de la población (unos 12,4 millones de personas), se incrementará a una tasa especialmente rápida y se prevé que en los próximos 30 años superará los 41 millones de personas (Naciones Unidas, 2019a). Esta tendencia es significativa porque dicho grupo por lo general tiene necesidades y capacidades muy diferentes respecto de los demás grupos de edades. Además, las mujeres, con una esperanza de vida y sobrevida mayor que los hombres, están sobrerrepresentadas entre las personas mayores, especialmente en el grupo de 80 años y más, lo que tiene importantes consecuencias para las políticas y acciones de salud y de cuidados. Actualmente, entre los mayores de 60 años hay 81 hombres por cada 100 mujeres en la región, y entre las personas de 80 años y más hay solo 64 hombres por cada 100 mujeres.
Gráfico 1
América Latina y el Caribe: evolución de la población mayor por sexo, 1960-2100
(En porcentajes)
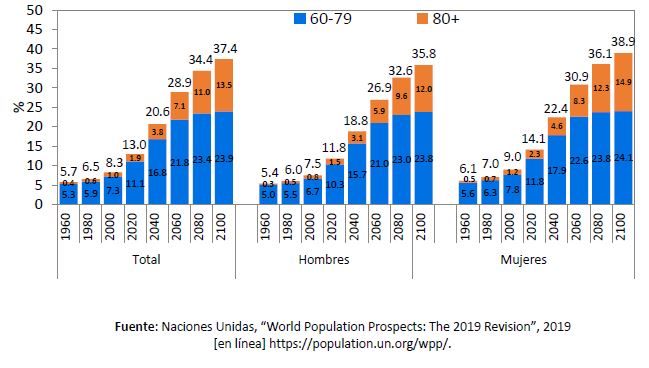
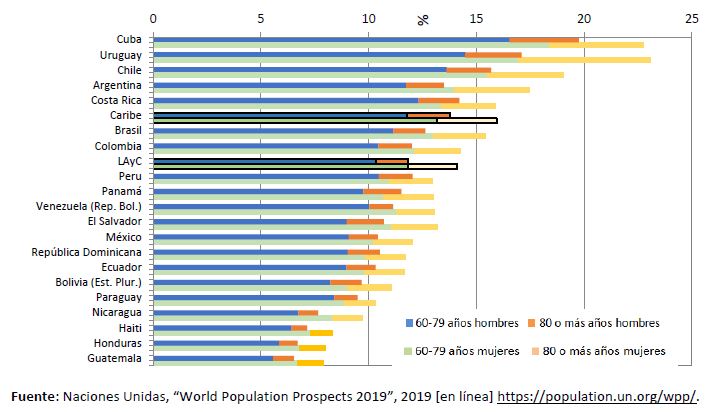
En el gráfico 2 puede verse la heterogeneidad de los procesos demográficos, expresada en términos del porcentaje de personas mayores en la población y los diferenciales por sexo en la región. Hay países, como Cuba, el Uruguay, Chile y la Argentina, donde los niveles de envejecimiento ya se encuentran en una fase bien avanzada en 2020, con una quinta parte de la población de 60 años y más, y con diferenciales por sexo significativos. En el otro extremo, con un proceso de envejecimiento por debajo del promedio de la región y en una fase muy inicial, se ubican algunos países de Centroamérica y el Caribe, como Guatemala, Honduras, Haití y Nicaragua. En todos se registran grandes diferenciales por sexo, con más mujeres entre las personas de edad avanzada.
Gráfico 2
América Latina y el Caribe: población de 60 a 79 años y de 80 años y más por sexo, 2020
(En porcentajes)
La Organización Mundial de la Salud (OMS) define la pandemia por tres características que la hacen única y devastadora: i) rapidez y escala de expansión; ii) gravedad de la enfermedad, con alta letalidad y mortalidad, principalmente en personas mayores, y iii) poder de disrupción social y económica debido a las medidas necesarias para contener el virus (OMS, 2020a). Por ello, ha propuesto que los países deben “detectar los casos, someterlos a pruebas, aislarlos y atenderlos, y poner en cuarentena a los contactos para controlar la transmisión” (OMS, 2020a, pág. 8). Las acciones puestas en marcha, el momento de la toma de decisiones y la cooperación de la población, entre otros motivos, resultaron en una evolución distinta de la pandemia, aun en curso, en cada país.
En este momento, la información sistematizada y desglosada por edad y sexo respecto de los casos confirmados y de fallecidos por COVID-19 en los países de América Latina y el Caribe resulta insuficiente e incompleta como para confirmar si los hallazgos de otras regiones se aplican en esta. A pesar de las incertidumbres y de las deficiencias en los datos, es fundamental trazar panoramas de cómo cada grupo poblacional está reaccionando biológicamente a la enfermedad en el corto plazo y cuáles serán las probables consecuencias a mediano y largo plazo para que las acciones contra la pandemia sean efectivas y se respeten los derechos de todas las personas, principalmente el derecho a la vida sana y digna.
A. Condiciones de salud de las personas mayores y efectos diferenciales del COVID-19 por morbilidad y otros factores
Además de la edad, otro de los factores de riesgo, conocido a partir de la experiencia de los países en las etapas más avanzadas de la pandemia, y de acuerdo con lo ya señalado, es la existencia previa de enfermedades crónicas y múltiples morbilidades.
Cuando sobrevino la pandemia, los sistemas de salud de muchos países presentaban grandes debilidades. Un informe reciente de la Comisión Económica para América Latina y el Caribe (CEPAL) y la Organización Panamericana de la Salud (OPS) indica que “se trata de sistemas de salud subfinanciados, segmentados y fragmentados, que presentan importantes barreras para el acceso” (CEPAL/OPS, 2020, pág. 4). No obstante, todos los países tuvieron que resolver de manera apresurada la posible falta de insumos y de personal de salud, procurando evitar colapsos de los sistemas de atención sanitaria. En este contexto, los planes de asistencia a la salud para enfrentar los momentos más duros de la pandemia debieron trazarse en paralelo con el intento de contener la expansión del virus en los territorios nacionales.
En la gran mayoría de los países de la región, las personas mayores y muy mayores son las que más se ven aquejadas por accidentes cerebrovasculares (ACV) y cardiopatías isquémicas. Para considerar los riesgos de la población, más que saber la distribución relativa de las enfermedades, es importante conocer el porcentaje de la población que tiene estas enfermedades, ya que son personas que tendrán más probabilidad de necesitar hospitalización y ventilación mecánica.

A modo de ejemplo, en el cuadro 1 se presenta el porcentaje de personas de 60 años y más, por sexo, para tres grupos de enfermedades que han sido identificadas como las de mayor riesgo ante el COVID-19: enfermedades cardiovasculares (ACV y cardiopatías isquémicas), enfermedades respiratorias crónicas y diabetes.
Cuadro 1
América Latina y el Caribe (países seleccionados): personas mayores (60 años y más), según enfermedades crónicas seleccionadas y sexo, alrededor de 2017
(En porcentajes)
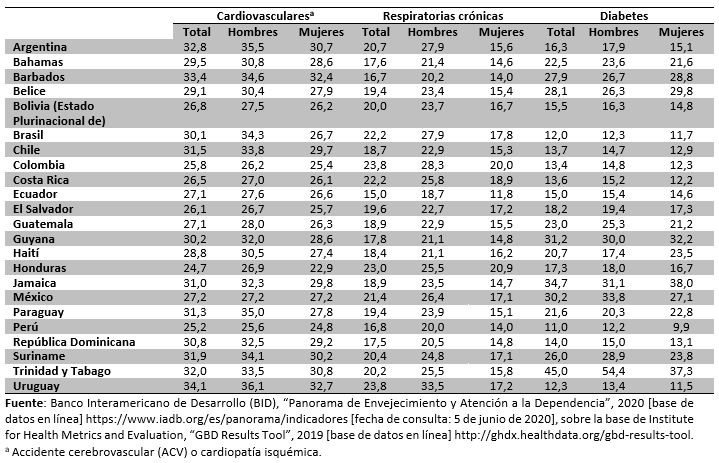
De acuerdo con los datos presentados, de un cuarto a un tercio de las personas de 60 años y más han sido diagnosticadas con un ACV o una cardiopatía isquémica. Los hombres presentan porcentajes más altos que las mujeres, lo que supone que tienen un mayor riesgo de agravamiento por el COVID-19. En el caso de las enfermedades respiratorias crónicas, las diferencias por sexo son significativas en la gran mayoría de los países y los hombres también son los más afectados por la enfermedad.
La ocurrencia de la diabetes entre las personas mayores es la que registra mayor variación entre los países, con cifras que van de un mínimo del 11% a un máximo del 45%. Además, en algunos países son las mujeres mayores las más afectadas por la enfermedad, aunque cabe notar que en los diferenciales de género en el control de las enfermedades, ellas suelen ser las que más se cuidan cuando tienen alguna afección. De todas formas, para realizar una comparación más precisa sería necesario contar con datos más recientes y sobre el control de las enfermedades.
Otros factores de riesgo que hacen que las personas sean más vulnerables a enfermarse de gravedad con COVID-19 son la obesidad y el tabaquismo, así como otras afecciones que aumentan la necesidad de oxígeno o reducen la capacidad del cuerpo para usarlo adecuadamente (OMS, 2020a).
B. Personas mayores con discapacidad
Los diferentes tipos de discapacidad que afectan a las personas mayores podrían incidir en que estas tengan más probabilidad de contagiarse. Si la persona mayor ya está contagiada, dependiendo del tipo de discapacidad que presente, puede experimentar una mayor gravedad de los síntomas. La OMS (2020d) indica que los obstáculos para poner en práctica algunas medidas básicas de higiene se encuentran entre los factores que incidirían en que las personas mayores con discapacidad tengan un riesgo más alto de contraer COVID-19. Por ejemplo, el lavado de las manos no es una acción fácil de realizar si la persona mayor con discapacidad tiene dificultades físicas para frotarse las manos o si el lavamanos es de difícil de acceso para alguien con movilidad reducida. Por su parte, además de tener que enfrentarse a diferentes obstáculos para acceder a la información de salud pública, las personas ciegas o con visión reducida que tienen la necesidad de tocar ciertos objetos a fin de obtener información del entorno para apoyarse físicamente estarían más expuestas a contagiarse.
Las comorbilidades que presentan las personas mayores con discapacidad pueden hacer que corran más riesgo de presentar casos más graves de COVID-19 si contraen la infección. La OMS (2020d) indica que esto se debe principalmente a que “la COVID-19 exacerba los problemas de salud existentes, en particular los relacionados con la función respiratoria o la función del sistema inmunitario, o con cardiopatías o diabetes”. Además, las personas mayores con discapacidad “podrían encontrar obstáculos para el acceso a la atención de salud” (pág. 2).
En la región hay alrededor de 70 millones de personas con discapacidad. La prevalencia se incrementó en la última década por efecto de la mejor captación de datos de las diferentes fuentes estadísticas, particularmente los censos y las encuestas. Conforme aumenta la edad, la proporción de personas con discapacidad también aumenta, por lo que entre las personas mayores hay una proporción más grande de personas con discapacidad.
Un análisis que se remite a los resultados proporcionados por ocho países de la región que realizaron censos en el primer quinquenio de la década de 2010 expone que alrededor de 41 de cada 100 personas mayores tenía algún tipo de discapacidad. Entre los países se destaca el Brasil (más del 60%), así como la República Dominicana y el Uruguay (45%). La incidencia es más elevada en las mujeres que en los hombres: un 43% frente a un 38,8% (Huenchuan, 2018).
En los censos más recientes se advierte que la tendencia es muy similar: un aumento de la proporción de personas con discapacidad a mayor edad y un leve predominio femenino. Alrededor del 14% de las personas de 60 años y más de Guatemala y Colombia tienen algún tipo de discapacidad, mientras que en el Perú el porcentaje aumenta al 35%. A los 80 años y más la prevalencia de discapacidad se incrementa aún más: alrededor del 30% de las personas pertenecientes a ese grupo etario en Guatemala y Colombia y el 58% en el Perú presentan algún tipo de discapacidad (véase el cuadro 2). El porcentaje es levemente superior en las mujeres que en los hombres.
Cuadro 2
Guatemala, Colombia y Perú: personas mayores con discapacidad, según grandes grupos de edad y sexo, censos de la década de 2010
(En porcentajes)

Las personas mayores con discapacidad enfrentan barreras específicas para realizar las actividades de la vida diaria debido al COVID-19. Las restricciones de quedarse en casa para no contraer la enfermedad en general no consideran sus necesidades y crean nuevos riesgos para su autonomía, salud y vida (ACNUDH, 2020). Las que dependen de apoyos (ya sean formales o informales de familiares o amigos) para realizar actividades de la vida diaria, durante la pandemia no los reciben debido a las restricciones de movimiento en el territorio por las cuarentenas implementadas en los países y las medidas de distanciamiento físico que se han establecido. Esto tiene consecuencias negativas en las personas de edad con discapacidad, pues corren más riesgo de no tener acceso a alimentos, bienes esenciales y medicamentos. Ello puede obligarlas a salir por su cuenta (cuando pueden hacerlo) a adquirir estos insumos básicos y alimentos, lo que, a su vez, aumenta la probabilidad de contagio. El hecho de no contar con estos apoyos también influye en la realización de actividades diarias básicas como bañarse, cocinar o alimentarse, acciones necesarias para la subsistencia diaria (ACNUDH, 2020).

Otra dificultad que se ha presentado durante esta emergencia sanitaria entre las personas mayores con discapacidad es el difícil acceso a la información pública sobre las medidas para combatir el COVID-19, pues esta no se comunica ni difunde sistemáticamente en formatos accesibles. Entre otras cosas, sería deseable contar con interpretación en lengua de señas de la información relevante acerca del COVID-19, subtítulos cuando se brindan indicaciones para el manejo de la pandemia y formatos fáciles de leer.
En general, la población de 80 años y más con discapacidad se compone de personas con una alta dependencia de cuidados y una muy baja autonomía. Muchas de ellas pueden estar postradas y demandar apoyo durante todo el día. Por tanto, deben contar con personas que les brinden cuidados diarios, ya sea en su casa o en establecimientos de larga estadía. De allí la relevancia de conocer a nivel local el número de personas que se encuentra en esta situación, así como su distribución territorial, a fin de focalizar las acciones y realizar una buena gestión en términos de apoyo a la persona mayor y su familia.
C. Arreglos domiciliarios y corresidencia
La corresidencia intergeneracional como vector de contagio
La información sobre arreglos residenciales de los diferentes grupos de edad, que muestran la frecuencia relativa con que las distintas generaciones comparten un espacio cotidiano, como la vivienda o los hogares dentro de las viviendas, ofrece datos sugerentes de interacción regular a escala doméstica, que se captan de forma directa mediante censos y encuestas.
Si bien América Latina y el Caribe en general tiende a alinearse con el resto de los países en desarrollo, en materia de arreglos familiares intergeneracionales se sitúa más bien en una posición intermedia entre Asia y África, por una parte, y Europa y América del Norte, por la otra. Como se aprecia claramente en el gráfico 3, en África y Asia más del 60% de las personas mayores residen con uno o más de sus hijos, mientras que ese porcentaje no supera el 20% en Europa o América del Norte. En América Latina y el Caribe, en tanto, el valor es del 52%, algo menos que el promedio mundial.
Gráfico 3
Personas de 60 años y más por tipo de arreglo del hogar, alrededor de 1990 y 2010
(En porcentajes)
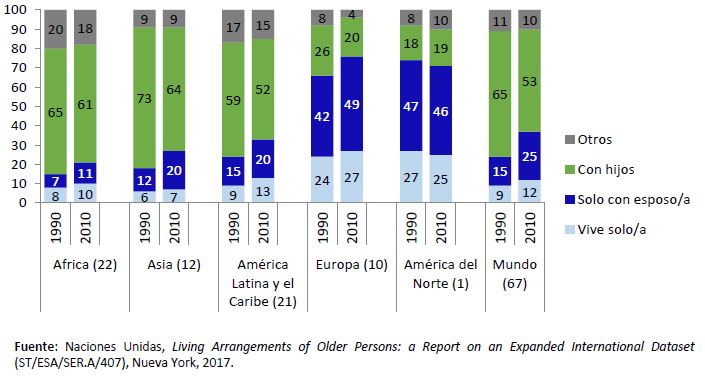
Por el momento hay poca evidencia directa y sólida del papel que juega la corresidencia familiar, pues la epidemia está en curso y se necesita más tiempo para que las investigaciones lleguen a resultados representativos. Con todo, algunos demógrafos de Europa vinculan los altos niveles de corresidencia familiar intergeneracional en los países del Sur de Europa con la magnitud y gravedad sobresalientes del COVID-19, en particular con la mortalidad y el colapso de los sistemas de urgencia (Balbo, Billari y Melegaro, 2020). Dado que América Latina y el Caribe comparte la matriz cultural de lazos fuertes del Sur de Europa y además suma las presiones económicas y la falta de protección social en la vejez, que incentivan u obligan a la corresidencia familiar intergeneracional, es esperable que los índices de corresidencia entre diferentes generaciones sean elevados y también mayores entre los grupos de menos recursos, lo que puede ser un factor adicional de riesgo de contagio del COVID-19.
A modo de ejemplo, el cuadro 3 sistematiza información de los censos (o encuestas intercensales) de cinco países de la región (México, 2015; Chile, 2017; Perú, 2017; Guatemala, 2018, y Colombia, 2018) levantados recientemente y, por ende, representativos de los patrones actuales de la corresidencia intergeneracional, porque esta es estructural y tarda en cambiar. El foco se pone en los arreglos residenciales de las personas de 60 años y más, mirando el tamaño de los hogares y su composición.
Cuadro 3
América Latina y el Caribe (5 países con censos recientes): hogares particulares con personas mayores según número de personas en el hogar y personas de 60 años y más por arreglos domiciliarios

En cuanto a la prevalencia de hogares con personas mayores, aquellos con miembros particularmente sensibles en caso de contagio, las magnitudes sugieren que en alrededor de 1 de cada 3 hogares de la región vive al menos a una persona mayor, por lo que serían hogares de riesgo especial. En todos los países, salvo Guatemala, los hogares en los que viven personas mayores son más bien pequeños, pues predominan ampliamente aquellos con una o dos personas, aunque en todos los países, excepto Chile, la mayoría de estos hogares tienen tres personas o más, por lo que tienen más probabilidades de ser intergeneracionales.
En el panel B del cuadro 3, la referencia son las personas, no los hogares, y el contexto de residencia corresponde a diferentes opciones de arreglos intergeneracionales. El cuadro 3 muestra que el envejecimiento demográfico está más avanzado en Chile, ya que duplica a Guatemala (el país menos envejecido de los cinco examinados). Si bien se trata de cifras no menores, y ciertamente más altas que las de hace algunas décadas, aún están lejos de los niveles de los países desarrollados, que en algunos casos se acercan al 30% de población de 60 años y más (Naciones Unidas, 2019a).
Justamente por los indicios de que los niños pueden ser un vector importante y silencioso de transmisión del virus, en el panel B del cuadro 3 se segmentan los hogares multigeneracionales entre aquellos donde hay niños y aquellos donde no los hay. En todos los países, salvo Guatemala, este grupo es el minoritario entre los hogares multigeneracionales, pero incluso así un mínimo de un 20% de las personas mayores reside con niños y, por ello, su salud puede depender críticamente de las acciones de distanciamiento físico dirigidas a los menores.

Personas mayores en hogares unipersonales
Las personas mayores que viven solas constituyen un grupo de riesgo ante la excepcionalidad que plantea la pandemia, pues corren peligro de verse afectadas desproporcionadamente por las medidas de distanciamiento físico. Pueden enfrentar barreras para obtener información precisa, alimentos, medicamentos y otros suministros esenciales durante las condiciones de cuarentena (Lloyd-Sherlock y otros, 2020). Además, los períodos prolongados de aislamiento podrían tener un efecto grave en la salud mental y provocar que los sentimientos de soledad no deseada y sus efectos vayan en aumento (OPS, 2020). No obstante, pueden estar menos expuestas al riesgo de contagio al no compartir el hogar con otras personas que quizás tengan una mayor probabilidad de contagio al tener que salir a trabajar o a realizar compras para la subsistencia diaria.
En las últimas décadas, en la mayoría de los países de la región los resultados proporcionados por los censos revelan un notorio aumento de hogares de personas mayores que viven solas. En un estudio comparativo entre regiones donde se utiliza una base de datos creada por Naciones Unidas (2019c) se constata que la región presenta una situación intermedia en comparación con otras: la mayoría de los países de América Latina y el Caribe se ubica en una posición intermedia, a excepción de la Argentina y el Uruguay, donde el 21,2% y el 26,7% de la población mayor, respectivamente, vive sola (Naciones Unidas, 2019).
Datos de los censos recientes de Colombia (2018)[1], Guatemala (2018)[2] y el Perú (2017)[3], así como de la encuesta intercensal de México (2015)[4], muestran que la proporción de personas de 60 años y más que viven solas varía entre un 8% en Guatemala, un 11% en México y alrededor de un 14% en Colombia, el Perú y Chile (véase el gráfico 4). Es interesante observar, además, el porcentaje de personas mayores de 60 años que vive con otras personas mayores exclusivamente, con cifras que varían desde un mínimo del 14,5% en Guatemala hasta un máximo del 24,5% en Chile.
Gráfico 4
América Latina y el Caribe (5 países con censos recientes): personas de 60 años y más por arreglos domiciliarios
(En porcentajes)
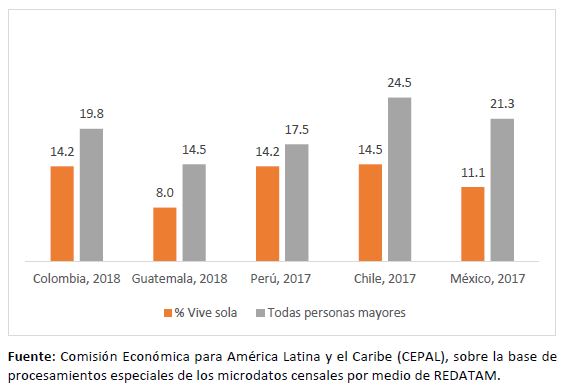
Las personas mayores que viven solas o con otra adulta mayor, ante las medidas de aislamiento social puestas en práctica a raíz de la pandemia, demandan entonces acciones específicas, como el llamado que ha hecho la Comisión Interamericana de Derechos Humanos (CIDH) a los Estados a considerar “el balance que debe existir entre la protección ante el COVID-19 y la necesidad particular de las personas mayores de conexión con sus familiares, y facilitar medios de comunicación telefónica o por internet, a fin de evitar su deterioro emocional” (OEA, 2020) y a adoptar determinadas medidas. Al respecto, en el comunicado se indica: “Asimismo, las medidas adoptadas deben identificar y eliminar obstáculos y barreras para el acceso de las personas mayores a su abastecimiento, servicios públicos, cuidados, información y comunicación durante el aislamiento. La Comisión resalta también la necesidad de cooperación entre los Estados y las empresas privadas que brindan servicios y bienes esenciales para facilitar el acceso prioritario a las personas mayores con horarios especiales para su atención, como se viene haciendo en varios supermercados y bancos de la región” (OEA, 2020).
Personas mayores institucionalizadas
Las personas mayores que viven en centros de atención a largo plazo, como hogares de ancianos y centros de rehabilitación, son particularmente vulnerables a las infecciones y los resultados adversos del COVID-19. Según estudios preliminares realizados a nivel internacional, el número de muertes en estos hogares representó entre el 19% y el 62% de todas las muertes por COVID-19 en países de Europa y Asia (Comas-Herrera y otros, 2020). Por otra parte, la propagación del virus puede dificultar el tratamiento de las enfermedades crónicas que estas personas padezcan, exponiéndolas a una muerte anticipada.
La población adulta mayor que vive en residencias de cuidados de largo plazo aún representa una fracción pequeña en los países de la región, aunque va en aumento en los que se encuentran en una etapa más avanzada del proceso de envejecimiento poblacional. Los datos censales con fechas cercanas a 2010 provenientes de los registros de viviendas colectivas muestran que en la mayoría de los países apenas el 0,25% de la población vivía en estas residencias, con excepción de Chile y el Uruguay, que presentan una estructura por edad más envejecida respecto de los demás países analizados. En valores absolutos, alrededor de 166.000 personas mayores vivían en estas instituciones, y no se aprecian diferencias significativas en la distribución por sexo, salvo en el Uruguay donde el número de mujeres supera al de hombres (véase el gráfico 5).
Gráfico 5
América Latina y el Caribe: personas mayores que viven en residencias de largo plazo por sexo, censos con fechas cercanas a 2010
(En porcentajes)
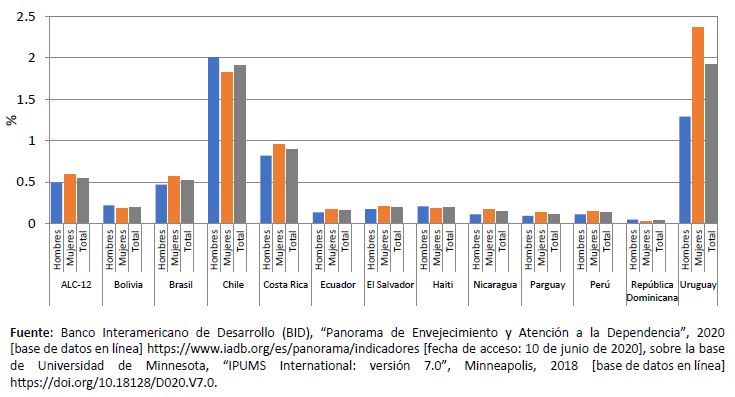
Cabe mencionar que las medidas de distanciamiento físico que restringen las visitas y las actividades grupales en los centros de larga estadía pueden afectar negativamente la salud física y mental, así como el bienestar, de las personas mayores, sobre todo de aquellas con deterioro cognitivo o demencia, que dependen mucho de la atención.
Otro aspecto para destacar sobre las instituciones de larga permanencia es la vulnerabilidad a la que está expuesto el personal de cuidados, así como los trabajadores de salud que atienden a las personas de edad, por la mayor exposición al riesgo y la probabilidad de ser vector de contagio (UNFPA, 2020). El estrés físico y psicológico del trabajo en el momento de la pandemia debe afrontarse con medidas adecuadas de protección para no poner en riesgo a todos, incluida la propia población institucionalizada.
Para garantizar los derechos de la población mayor, así como para proteger a sus cuidadores, es esencial identificar pronto las contaminaciones, realizar pruebas y tomar medidas de aislamiento con cuidado permanente (OMS, 2020b). En situaciones de detección de casos es esencial entrenar y aumentar el personal de cuidado para contener el contagio masivo (Huenchuan, 2020a). Asimismo, siempre que sea posible se debe evitar transferir a la población mayor a entornos alternativos como solución a los problemas de personal (CDC, 2020).
La necesaria expansión y mejora de los sistemas de protección social
La protección social, entendida como el conjunto de las intervenciones de entes públicos y privados que buscan aliviar a los hogares y a las personas de la carga que suponen ciertos riesgos y necesidades que surgen a lo largo de la vida y forjar la resiliencia frente a sucesos inesperados o inevitables (accidente, enfermedad, pérdida del empleo y desastres naturales, entre otros), “es un eje conceptual que está destinado a integrar una variedad de acciones orientadas a construir sociedades más justas e inclusivas y a garantizar niveles mínimos de vida” (Arenas de Mesa, 2019, pág. 32).
La importancia de mejorar y ampliar el acceso a los sistemas de protección social para que respondan efectivamente a las necesidades de las personas mayores se ha reconocido en varios instrumentos internacionales, como el artículo 17 de la Convención Interamericana sobre la Protección de los Derechos Humanos de las Personas Mayores (OEA, 2015), la Carta de San José sobre los Derechos de las Personas Mayores de América Latina y el Caribe (CEPAL, 2012), las medidas prioritarias 26 y 31 del Consenso de Montevideo sobre Población y Desarrollo (CEPAL, 2013), la meta 1.3 de los Objetivos de Desarrollo Sostenible (ODS) (Naciones Unidas, 2015) y la Declaración de Asunción (CEPAL, 2017). La vulneración de derechos en materia de protección social (salud, ingresos, pensiones) ya existía antes de la pandemia en la región, que se caracteriza por ser la más desigual del mundo, y si no se abordan las causas estructurales que han dejado atrás a las personas mayores y vulnerables, como a los más pobres, las mujeres mayores o a los que tienen un mayor grado de dependencia, en particular en una situación de crisis sanitaria, se corre el riesgo de que la desprotección se acentúe.

En lo que refiere a los servicios de salud, antes buscaban principalmente soluciones para ampliar el acceso frente a los costos crecientes para tratar enfermedades crónicas y degenerativas de las personas cada vez mayores. Con la crisis sanitaria actual, dichos costos aumentan de manera descomunal como consecuencia de una nueva enfermedad transmisible, de alta letalidad en comparación con otras virosis, que deja un grado aún no precisado de secuelas que recién se están identificando, que exige cuidados de alto costo y que afecta sobremanera a las personas mayores con enfermedades preexistentes.
Como ya se mencionó, en la medida prioritaria 26 del Consenso de Montevideo sobre Población y Desarrollo los países acordaron adecuar las acciones al nuevo perfil epidemiológico, propio de los países con estructura etaria envejecida. Si bien esto es esencial, las desigualdades a lo largo del ciclo vital se acentúan al final de la vida y, por ende, las personas mayores no constituyen un grupo homogéneo, sino que presentan distintas condiciones sociales y económicas, por lo que el acceso a la salud es diferencial. La región se caracteriza por la desigualdad de acceso a la salud de las personas mayores, y pese a que este servicio es un derecho, en la práctica no cuentan con un acceso universal real. Con la pandemia de COVID-19 se reactiva el debate sobre la adecuación del sistema de salud para brindar acceso, con amplia cobertura, no solo para atender a los enfermos crónicos sino también a aquellos que se infectan con el virus que les termina provocando una muerte temprana.
En lo que respecta a la garantía de percepción de ingresos, la pandemia puede reducir significativamente los ingresos y el nivel de vida de las personas mayores. Debido a los efectos del COVID-19, la CEPAL proyecta una caída del PIB de por lo menos un 9%, así como aumentos en los niveles de desempleo (3,4 puntos porcentuales), pobreza (7,1 puntos porcentuales, unos 28,7 millones de personas más) y pobreza extrema (4,5 puntos porcentuales, 15,9 millones de personas más) (CEPAL, 2020a). La recesión de la economía y otras consecuencias más amplias del COVID-19 pueden dejar a muchas personas mayores, en especial mujeres y personas con discapacidad, en una situación de desventaja, con oportunidades de trabajo limitadas y pensiones y protección social aún más inadecuadas.
En algunos estudios recientes de la CEPAL se afirma que los sistemas de pensiones en la región, que ya tenían bajos niveles de prestaciones y problemas de financiamiento, también se verán afectados por la pandemia mediante el descenso de la afiliación o cotización a los sistemas, sobre todo en los países más expuestos al incremento del desempleo y la informalidad. Ello tendrá efectos en los ingresos por cotizaciones y en la densidad de cotizaciones en el momento del retiro, y podría conllevar la reducción de las prestaciones y una profundización de las desigualdades de género (CEPAL, 2020c).
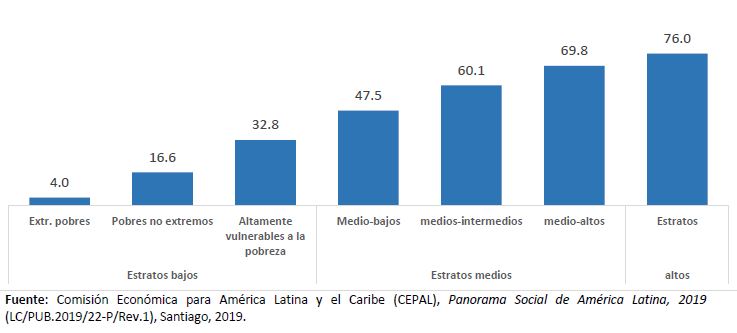
Los datos más recientes disponibles para los países de la región (véase el gráfico 6) dan cuenta de que, pese al aumento de la cobertura, los indicadores de cobertura y suficiencia de las prestaciones de los sistemas de pensiones siguen mostrando un elevado nivel de desigualdad y desprotección: el 47,5% de la población económicamente activa de 15 años y más en los estratos de ingreso medio-bajos estaba afiliada o cotizaba a un sistema de pensiones, mientras que esta cobertura ascendía al 60,1% en los estratos medio-intermedios y al 69,8% en los estratos medio-altos (CEPAL, 2019b).
Gráfico 6
América Latina (18 países): cotización o afiliación a sistema de pensiones entre las personas económicamente activas de 15 años y más, según estratos de ingreso per cápita, alrededor de 2017
(En porcentajes)
En cuanto a los montos de pensiones, las cifras más recientes son inferiores a 295 dólares en el 76,8% de los adultos con 65 años y más que recibían pensiones contributivas (CEPAL, 2019b) y en contextos de crisis económicas, como la actual, se acentúan las necesidades de recursos monetarios. En muchas ocasiones, el ingreso de la persona mayor es el principal dentro del hogar e incluso puede llegar a ser el único en situaciones como esta. Por tanto, en los países se han aplicado algunas medidas que van en apoyo de esta situación. Entre ellas se destacan: i) entrega de bonos extraordinarios a los jubilados que cobran las pensiones más bajas del sistema previsional, a veces complementados con bonos de montos menores para quienes cuentan con pensiones más elevadas; ii) anticipo de los pagos de las pensiones durante un número definido de meses, y iii) retiro de fondos de las cuentas de capitalización individual (CEPAL, 2020c).
Otro de los temas que cobra especial relevancia en la actual crisis sanitaria es el referido a los cuidados a largo plazo. Las tasas de mortalidad por COVID-19 han mostrado que la enfermedad tiene un potente efecto en las personas mayores de 80 años, muchas de las cuales se encuentran institucionalizadas o reciben cuidados en su domicilio, no necesariamente de profesionales o personas con la capacitación adecuada. En la región, si bien la situación ha mejorado en los últimos años, sobre todo en términos de legislación, las responsabilidades todavía recaen mucho sobre las familias y, dentro de ellas, sobre las mujeres, por lo general por la realización de tareas domésticas no remuneradas (CEPAL, 2019a).
Como ha advertido la CEPAL (2020b), la pandemia ha evidenciado de forma inédita la importancia de los cuidados para la sostenibilidad de la vida y la poca visibilidad que tiene este sector en las economías de la región, así como la excesiva carga de cuidado que enfrentan las mujeres. Con anterioridad a la crisis, ellas destinaban a las actividades de trabajo y de cuidados no remunerados el triple del tiempo que dedicaban los hombres a las mismas tareas, y en el escenario actual, en que los sistemas sanitarios están operando al máximo de sus capacidades, mucha de la atención de salud de las personas mayores se traslada a los hogares. Sin políticas de corresponsabilidad, esto sin duda aumenta la presión en el tiempo de cuidados, en particular en el caso de las mujeres.
Por otra parte, en el actual contexto de crisis económica y de empleo, la Organización Internacional del Trabajo (OIT, 2017) destaca que los servicios de cuidados pueden crear millones de puestos de trabajo que podrían resolver la carencia de trabajadores de salud calificados, estimada en 13,6 millones a nivel mundial. Es preciso también esforzarse para mejorar las condiciones de trabajo de muchos trabajadores del área de la salud y los cuidados, en particular en lo que respecta a los derechos laborales y al debido nivel de remuneración, a fin de transformar el trabajo no remunerado en puestos de trabajo decentes y contribuir al pleno empleo y al crecimiento inclusivo. La capacitación y la legislación adecuada son esenciales para la protección no solo de los trabajadores, sino también de las personas mayores, que muchas veces están sujetas a maltratos en los cuidados, lo que se puede ver agravado por las situaciones de confinamiento.
En este contexto de necesidad de ampliación de los sistemas de protección y seguridad social de los servicios de salud y de cuidados, la Convención Interamericana sobre la Protección de los Derechos Humanos de las Personas Mayores facilita la estandarización de las legislaciones en la región. Es esencial que las medidas prioritarias del Consenso de Montevideo sobre Población y Desarrollo también se implementen a la luz de este instrumento, tras los problemas exacerbados por la pandemia de COVID-19.
Recomendaciones para la orientación de políticas
Los países de América Latina y el Caribe han respondido de distinta manera a la hora de enfrentar la pandemia de COVID-19 resultante de la irrupción y propagación del virus SARS-CoV-2, con diferentes niveles de infectados y mortalidad, y aún enfrentan grandes incertidumbres tanto en lo que respecta a la magnitud de la pandemia como a sus consecuencias económicas, sociales y psicológicas. Esta pandemia ha traído desafíos sin precedentes a la humanidad y presenta una amenaza desproporcionada para la salud, la vida, los derechos y el bienestar de las personas mayores.

A continuación se presentan algunas recomendaciones específicas que resultan del panorama trazado en este documento:
- Los instrumentos acordados a nivel internacional, ampliamente discutidos y en proceso de implementación —como el Plan de Acción Internacional de Madrid sobre el Envejecimiento, la Carta de San José sobre los Derechos de las Personas Mayores de América Latina y el Caribe, la Convención Interamericana sobre la Protección de los Derechos Humanos de las Personas Mayores, el Consenso de Montevideo sobre Población y Desarrollo, la Agenda 2030 para el Desarrollo Sostenible y la Declaración de Asunción—, son herramientas de referencia para la priorización de medidas que busquen asegurar que la pandemia cause los menores daños posibles y que se garanticen los derechos de las personas mayores y la población.
- Las tendencias del proceso de envejecimiento poblacional adquieren relevancia en un escenario de pandemia donde las personas mayores tienen un riesgo significativamente más alto de enfermedad grave y mortalidad por COVID-19. Esto implica que los países necesitan orientar sus políticas de manera directa y explícita hacia el cuidado de las personas de edad, garantizando la protección para evitar el contagio y, en caso de infección, el acceso a tratamientos adecuados, sin discriminación de ningún tipo. Además, deben implementar acciones que garanticen el tratamiento de la enfermedad por coronavirus y sus consecuencias, y poner en marcha planes para organizar programas de inmunización mediante vacunas para las personas mayores, asegurando que se dé prioridad a las más vulnerables.
- Es necesario orientar las políticas reconociendo que “las personas mayores, en razón de su edad y su condición de vulnerabilidad, continúan siendo discriminadas y son víctimas de abusos y maltratos, lo que por ende afecta el goce y ejercicio de sus derechos” (CEPAL, 2013). Por lo tanto, las instituciones de larga estadía necesitan el apoyo de las políticas públicas para la capacitación y calificación de recursos humanos, así como para contar con recursos financieros, para garantizar la mejor atención en todo momento, pero especialmente en tiempos de crisis de salud como la que se vive debido al COVID-19.
- Una implicación de política directa que deriva de la información vinculada a la corresidencia intergeneracional es la necesidad de disminuir el riesgo de contagio. El cierre de las escuelas y el confinamiento del conjunto del hogar son las opciones más efectivas, aunque difícilmente sostenibles por largo tiempo y con evidentes costos colaterales. También hay otras opciones, pero estas son más difíciles de implementar, como el aislamiento de las personas mayores dentro del propio hogar. Además, entre las soluciones complementarias se encuentran las residencias sanitarias. La adopción de medidas higiénicas estrictas de prevención a escala del hogar (lavado de manos, uso de mascarillas, mantenimiento de distancia física, uso regular de desinfectantes en superficies y demás) también podría servir, pero hay muy poca evidencia sobre el seguimiento efectivo de tales medidas dentro de los hogares.
- Se necesitan acciones sociales para garantizar que las personas que viven solas y en aislamiento social en momentos de pandemia tengan un seguimiento adecuado y dispongan de información para buscar ayuda en caso de necesidad de obtención de bienes materiales y medicinas, así como de apoyo emocional. Para ello es esencial mantener registros administrativos de identificación de los hogares con personas mayores que viven solas, como los datos de sus contactos en caso de emergencia.
- En vista del envejecimiento de la población y del cambio en el perfil epidemiológico, con un aumento de las enfermedades crónico-degenerativas, el sistema de salud debe organizarse para brindar una mejor atención primaria de la salud y, a la vez, estar preparado para un momento como el actual, de forma de que dentro de la rutina del propio sistema de salud se pueda ofrecer la atención necesaria a la población de edad avanzada.
- En cuanto a la protección social, la región presenta rezagos históricos importantes que no se resolverán a corto plazo. En momentos de una crisis sanitaria con crisis económica agravada, es necesario garantizar que los recursos de las pensiones lleguen a la población mayor, principalmente a los más vulnerables, que son los que todavía no están cubiertos y los que reciben pensiones no contributivas. Se debe dar la mayor prioridad política a las acciones urgentes de identificación y localización de las personas vulnerables, así como a la definición de los mecanismos de distribución.
[1] Departamento Administrativo Nacional de Estadística (DANE), “Censo Nacional de Población y Vivienda 2018”, 2020 [en línea] https://www.dane.gov.co/index.php/estadisticas-por-tema/demografia-y-po….
[2] Instituto Nacional de Estadística (INE), “XII Censo Nacional de Población y VII de Vivienda”, 2019 [en línea] https://www.censopoblacion.gt/.
[3] Instituto Nacional de Estadística e Informática (INEI), “Censos Nacionales 2017: XII de Población, VII de Vivienda y III de Comunidades Indígenas”, 2019 [en línea] http://censo2017.inei.gob.pe/.
[4] Instituto Nacional de Estadística y Geografía (INEGI), “Encuesta Intercensal 2015”, 2018 [en línea] https://www.inegi.org.mx/programas/intercensal/2015/.